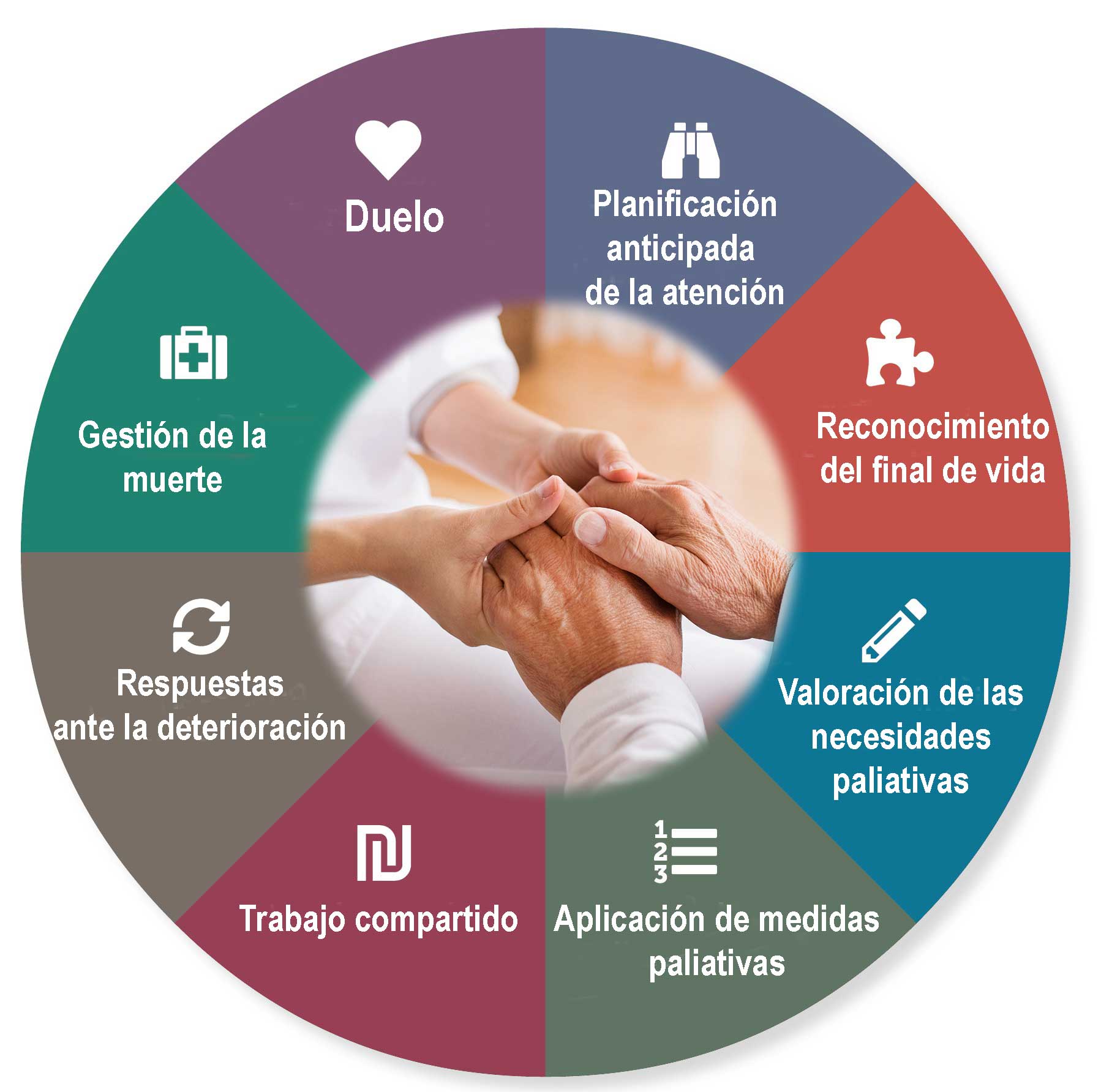
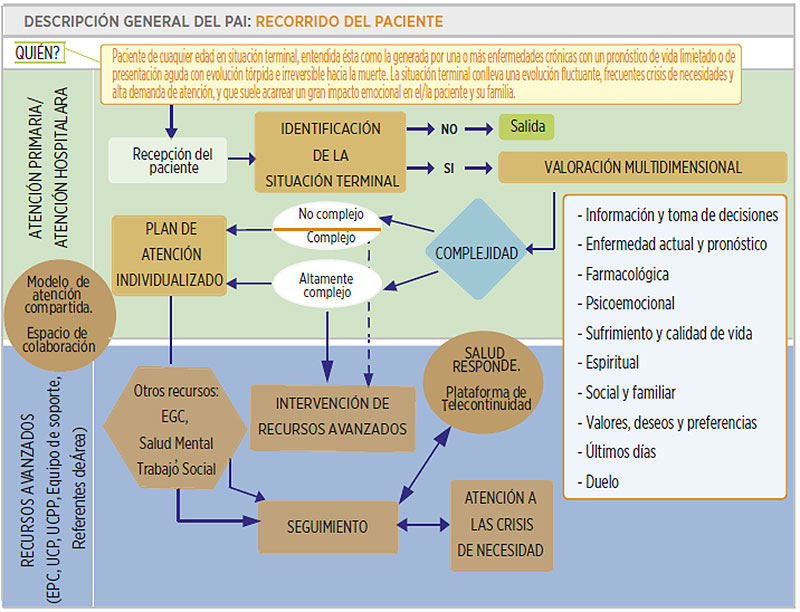
Frente a una enfermedad de tipo terminal, hay algunas cuestiones prácticas que pueden ser útiles. La planificación de decisiones anticipadas (PDA) sobre los procesos médicos que pueden darse es una de ellas.
Es importante que el paciente pueda participar en un proceso deliberativo y estructurado mediante el cual este pueda expresar sus valores, deseos y preferencias frente a una trayectoria de su enfermedad o simplemente de previsión vital.
En el proceso se valoran las voluntades expresadas por la persona y estas pueden ser recogidas en la historia clínica o social de la persona o en un documento de voluntades anticipadas o testamento vital.
De acuerdo con éstos valores y en colaboración con el entorno afectivo del paciente y de su equipo asistencial de referencia, es necesario formular y planificar cómo quisiera este que fuera la atención del final de vida (1).
En España, al igual que en otros países, tanto el consentimiento informado como las llamadas «voluntades anticipadas» o testamento vital son una realidad de hace décadas.
Es cierto que el testamento vital es un documento de carácter legal que ofrece unas mínimas garantías para que el paciente sea atendido en el final de vida según sus convicciones y creencias. Pero también es cierto que se ha debilitado su significado ético y el fondo humanista de este.
En el Registro Nacional de Instrucciones Previas (finales del 2021) había 336.329 documentos inscritos, o sea una tasa de 7 por cada 1000 habitantes, algo poco significativo. Sin embargo, más allá de las nuevas tendencias que van surgiendo para aplicar en la atención del final de vida, el registro de la planificación asistencial sigue siendo importante.
En nuestro país el testamento vital no ha recibido la atención que debería por parte de la administración sanitaria. Tampoco es bien comprendido por muchos profesionales médicos la importancia última de la filosofía del testamento vital: atender de forma consentida el declinar funcional de la persona hasta su fallecimiento de acuerdo con sus convicciones éticas.
Ante esta realidad, algunos colectivos médicos han empezado a adoptar protocolos alternativos como es el concepto de planificación compartida de la atención o de las decisiones anticipadas.
Este concepto es fruto de la evolución de los términos y prácticas que han pasado del living will o testamento vital, a las advance directives (documentos de instrucciones previas o voluntades anticipadas) y advance care planning o planificación anticipada compartida de cuidados y tratamientos (2).
En España existe la AEPCA (Asociación española de planificación compartida de la atención) cuyo objetivo es promover la toma de decisiones compartida en relación con el contexto actual y los retos futuros de atención, como en aquellos momentos en que la persona no sea competente para decidir.
La escasa penetración de las instrucciones previas, ha planteado desde hace décadas, especialmente, en Estados Unidos donde se iniciaron, buscar nuevas fórmulas. En España seguimos pues la estela (3).
De ahí, a finales de los noventa, principios del 2000, nacen opciones centradas en la mejora de las habilidades relacionales y de los procesos de comunicación entre profesionales sanitarios, pacientes y sus seres queridos.
La finalidad de las mismas es facilitar aquellas elecciones más adecuadas para el final de la vida para enfatizar la preparación emocional de todas las partes para un mejor afrontamiento de las crisis venideras.
Este modelo de acompañamiento, prioriza los procesos a los documentos, ya que busca ser efectivo en ayudar a pacientes y familiares a vivir la enfermedad en cada etapa y a afrontar mejor sus decisiones.
El énfasis se coloca en lo verdaderamente importante, el proceso compartido de decisiones, o Advance Care Planning and End-Of-Life Care (ACP) que en nuestro país ha sido traducido como planificación compartida de la atención y empieza a desarrollarse entre el 2015 y 2020.
Si el proceso de planificación anticipada compartida se da adecuadamente, es interesante que este sea registrado en el formato de un testamento vital. De este modo, estas decisiones pasan a ser legalmente vinculantes tanto para profesionales sanitarios, como para quienes hayan de decidir por el paciente.
La planificación compartida de la atención sanitaria es un proceso deliberativo y estructurado. A través de esta, la persona expresa sus valores, preferencias y deseos y, de acuerdo con estos y en colaboración con su entorno afectivo y su equipo asistencial de referencia, formula y planifica cómo querría que fuera la atención en el final de vida, especialmente en aquellas circunstancias en las que la persona no esté en condiciones de decidir.
En este proceso, la persona enferma expresa sus preferencias para el caso en el que ya no pueda decidir por sí misma, y se respeten sus preferencias congruentes con su forma de ser y sus creencias.
Esta planificación compartida con el personal sanitario puede incluir la designación de algún representante, así como la elaboración y registro de un documento que refleje los valores y preferencias de tratamiento. Todo ello debiera anotarse en la historia clínica del paciente para que pueda ser consultado por los profesionales implicados en el proceso asistencial.
Los profesionales de la AEPCA resaltan que lo más relevante es la reflexión personal y la elaboración compartida de un plan de atención para mejorar la toma de decisiones, especialmente para la etapa final de la vida en la que la persona enferma puede perder su capacidad de comprender la información.
De este modo el paciente está capacitado para expresar su decisión de aceptación o rechazo sobre determinados procedimientos y tratamientos que no sean de su convicción.
La planificación compartida de la atención (PCA) puede encuadrarse en el catálogo de derechos de los pacientes y deberes de los profesionales definidos en el marco de la Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica..
Es evidente que para que un paciente pueda ejercer su derecho a participar en la toma de decisiones tiene que existir un proceso previo de información sobre el diagnóstico, el pronóstico y las opciones de tratamiento.
Lamentablemente, en España, no siempre se otorga al paciente la debida atención para dar la información médica con detalle y abierta a otras interpretaciones. La PCA fomenta las conversaciones que atiendan las creencias, los valores, las preferencias, los temores, que valore las experiencias de la persona y se le permita prepararse para afrontar el futuro de su final de vida sin preocupaciones.
Es deber de los profesionales sanitarios ofrecer espacios de encuentro apropiados para conversar sobre la elaboración de un plan conjunto de cuidados y tratamientos. Como reconocen los promotores de la PCA, "no se trata únicamente de comunicar una decisión o de aconsejar en el mejor de los casos, sino de acompañar y capacitar a la persona enferma y su familia para participar en el diseño de su propio plan de atención" (4).